Menos para la salud, más para los bancos
Tanto los recortes como la gestión de los servicios sanitarios en España apuntan a una privatización cada vez más acusada, sin ningún indicio de que ello aumente la eficiencia

ASAMBLEA Trabajadores del Hospital de Sant Pau, en diciembre de 2012 FOTO: Edu Bayer
En plena escalada de la prima de riesgo el presidente del Gobierno, Mariano Rajoy, anunció precipitadamente en abril de 2012 un recorte de 10.000 millones de euros en sanidad y educación como parte de su afán por hacer méritos ante Bruselas y el Fondo Monetario Internacional para conseguir dinero con el que rescatar a los bancos en dificultades. Fue todo un símbolo: para obtener dinero con el que ayudar a unas entidades causantes de la crisis se restaron fondos de los servicios que utilizan todos los españoles y se abordó una serie de “reformas estructurales”. Esas reformas, destinadas a la privatización de la sanidad, beneficiarán más adelante al sistema financiero en su versión de aseguradoras sanitarias y fondos inversores. Un círculo perfecto.
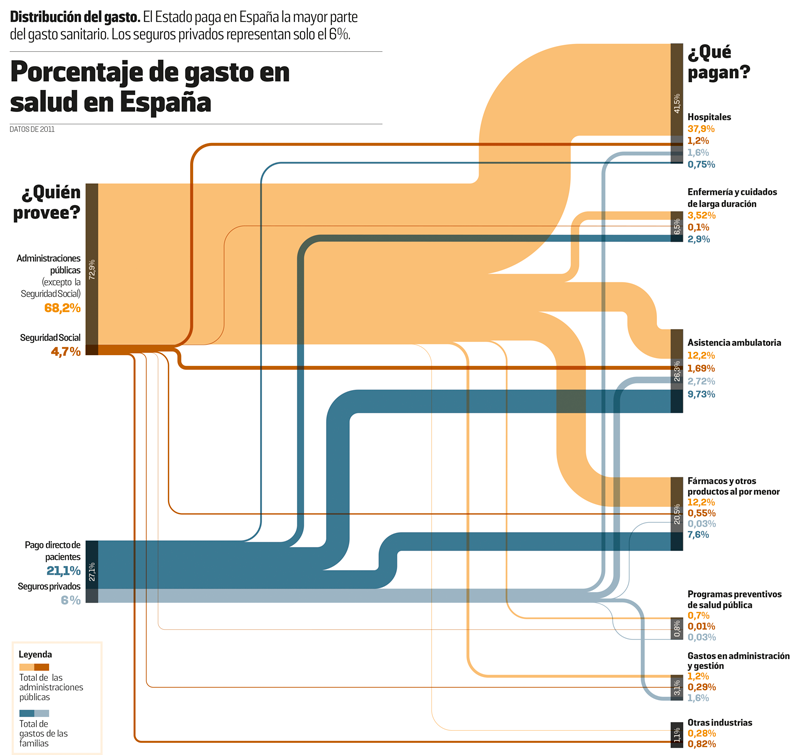
En abril pasado, el Gobierno remitió a Bruselas un documento que permite calcular el impacto de los recortes en sanidad desde el inicio de la crisis. Señala que el gasto público en esa área se redujo un 8% en 2012, que debe sumarse al descenso del 4% experimentado entre 2009 (año en que se alcanzó el máximo) y 2011. El mismo escrito prevé que en 2013 se reduzca en 3.134 millones de euros más. Si esto se certifica, se habrá pasado de un gasto de 70.500 millones a 59.000 millones, lo cual supone un recorte del 16% en cuatro años. Las administraciones públicas habrán dejado de gastar en sanidad un euro de cada seis.
El gasto moderado
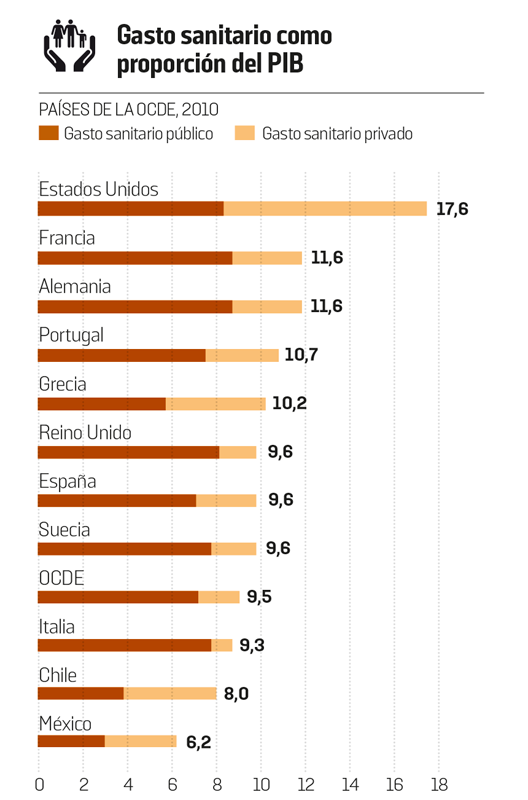
¿Los españoles han disfrutado de una sanidad “por encima de sus posibilidades”?, como se dice para justificar los recortes. En 2010, último año en que se pueden comparar las cifras, el gasto sanitario en España se situaba en el 9,6% del producto interior bruto (PIB), el mismo que en el Reino Unido, por debajo de Francia y Alemania (11,6% en ambos) y muy por debajo de Estados Unidos (17,6%). En todos esos países, incluidos EE UU y Reino Unido, el gasto público sanitario estaba entre el 8% y el 9%, mientras que en España era del 7,1%. Comparado con otros países del sur, el gasto sanitario español también estaba por debajo del de Portugal (10,7% del PIB) y Grecia (10,2%), aunque en estos países la proporción de gasto privado es mayor.
Dado que tanto la esperanza de vida como otros baremos de eficacia sitúan a España a un buen nivel en comparación con esos otros países, se deduce que la sanidad, pese al menor gasto por habitante, ha funcionado razonablemente bien. En eso coinciden tanto los defensores como los detractores de la sanidad pública, pero mientras que los primeros abogan por reformas que no modifiquen el sistema, los segundos plantean la privatización.
España gastaba en 2010 en sanidad menos que Francia, Alemania, Portugal o Grecia
El trasvase de dinero público a centros privados se ha mantenido pese a los recortes
Junto a una fuerte reducción del gasto farmacéutico, los recortes han afectado especial-mente a la partida salarial, que en 2009 era de algo más de 31.000 millones de euros, el 43% del total del gasto sanitario de las administraciones públicas. La reducción ha adoptado diversas formas: congelación de salarios, eliminación de pagas y días libres, supresión de horas extras y sustituciones, jubilaciones forzosas, no reposición de las bajas e incremento de jornada. Ello ha comportado el cierre de quirófanos por las tardes, el de plantas hospitalarias en verano, el de urgencias ambulatorias nocturnas, etc.
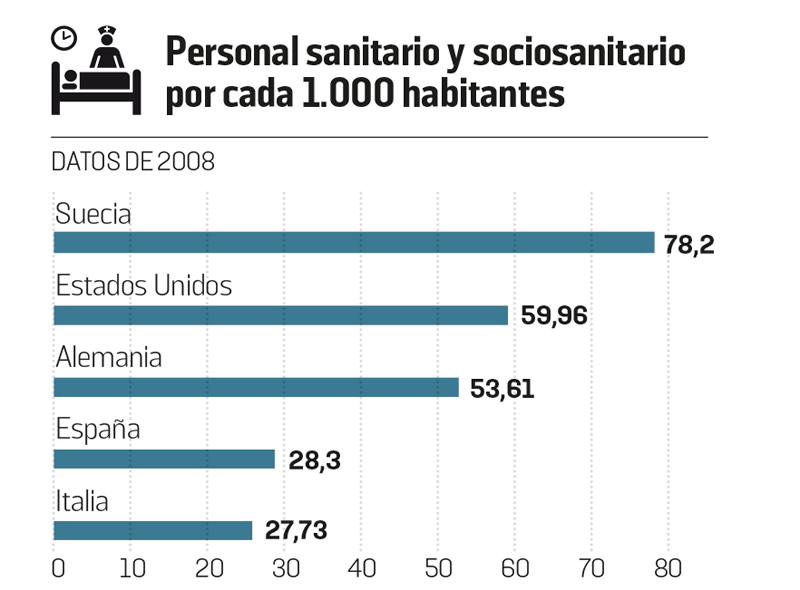
La reducción de personal es algo especialmente grave si se tiene en cuenta que en 2008 trabajaban en España 28 personas por cada 1.000 habitantes en el sector sanitario y socio-sanitario, un número similar al de Portugal e Italia, por debajo de Francia (38,5), Alemania (53,6) y Reino Unido (59,3), y muy por debajo de Suecia (78,20). Es evidente que no hay margen para reducciones de personal.
Además de traer recortes, abril del año pasado fue el mes del Real Decreto Ley 16/2012. Por la vía de urgencia y sin debate previo se impulsó “una contrarreforma en toda regla”, en palabras del médico Marciano Sánchez Bayle, portavoz de la Federación de Asociaciones para la Defensa de la Sanidad Pública. La norma acaba con el derecho universal a la sanidad, reconocido en la Ley General de Sanidad de 1986, y vuelve a vincularlo a las cotizaciones a la Seguridad Social. Al mismo tiempo plantea cambios en la cartera de servi-cios sanitarios, que se fragmenta en tres modalidades: básica, accesoria y complementa-ria. De ellas solo la primera será cubierta con fondos públicos y se teme que sea recortada. El resto de prestaciones tendrá un coste para el enfermo.
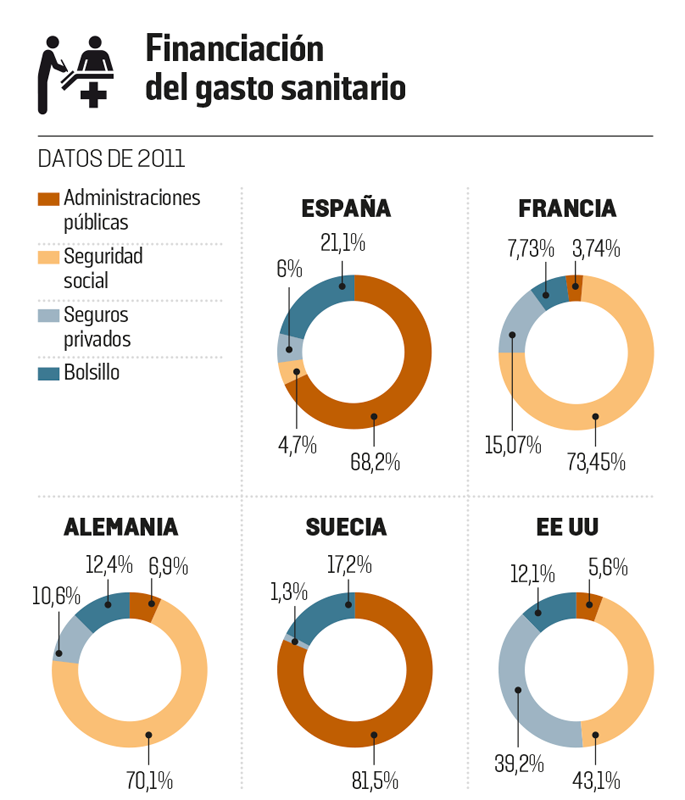
La vuelta al principio de aseguramiento, aunque sea público, y la reducción de prestaciones gratuitas creará un marco propicio al desarrollo de los seguros privados, un sector francamente minoritario en España. Aunque el gasto sanitario privado es mayor que en Alemania, Francia o Suecia, ello se debe a que los españoles pagan directamente de su bolsillo más prestaciones (por ejemplo, el dentista o el oftalmólogo) y abonan más por sus medicamentos. Solo el 6% del gasto sanitario total pasa por las manos de las compañías de seguros.
Dinero público, dinero privado
Más que una alternativa global, el sector privado de la sanidad ha sido hasta ahora un complemento del sector público en los ámbitos que este ha dejado libres, como las pruebas diagnósticas con nuevas tecnologías o áreas como la rehabilitación o la atención de larga duración. El Instituto para el Desarrollo e Integración de la Sanidad (IDIS), lobby español de sanidad privada, subrayaba en un informe de 2013 que buena parte de los aparatos de alta tecnología se concentran en centros privados: el 58% de RM (resonancia magnética) y el 56% de PET (tomografía por emisión de positrones). El trasvase de dinero público a centros privados mediante el mecanismo de los conciertos se ha mantenido en torno a 7.600 millones de euros anuales entre 2008 y 2011 pese a los recortes.
El IDIS define el sector privado como “un aliado estratégico” del sector público, pero esta colaboración no siempre es modélica y el área privada muestra a veces un perfil parasitario del sistema público. Un ejemplo reciente: Josep Maria Pedrosa, que desde enero de 2011 está al frente del Servicio Catalán de Salud (la entidad que compra los servicios sanitarios tanto a los proveedores públicos como a los privados), adjudicó en noviembre pasado un concurso de 160,2 millones de euros a lo largo de 10 años a seis empresas del grupo Corporación Fisiogestión. Pedrosa no solo había sido ejecutivo del grupo hasta que accedió al cargo público, sino que en el momento de la concesión era apoderado en 16 de sus empresas. Por un descuido, se apresuró a precisar el grupo cuando El País dio a conocer la noticia.
A finales de junio pasado, dimitió al verse envuelto en un par de escándalos su compañero Josep Prat, presidente del Instituto Catalán de la Salud (ICS), que hasta que fue pillado compatibilizó el cargo público con la vicepresidencia del grupo privado USP Hospitales, además de la dirección de la empresa municipal Innova, de Reus. Su pertenencia a USP no es una cuestión menor porque el ICS es el encargado de abordar la eventual privatización de los hospitales públicos de Cataluña.
Este mismo cometido privatizador lo tiene en Madrid Antonio Burgueño en la Dirección General de Hospitales. También él proviene de empresas inversoras, Adeslas y Capio, pioneras en el proceso de privatización de la sanidad, al tiempo que su hijo trabaja ahora en Ribera Salud. Burgueño está imputado tras aceptar el juez una querella por posibles delitos cometidos en el proceso de privatización iniciado en 2003. Junto a él están imputados también los ex consejeros de Sanidad Manuel Lamela y Juan José Güemes, quienes tras dejar el cargo acabaron en empresas beneficiadas por la privatización que habían impulsado. Como se ve, la sanidad pública está a veces dirigida por personas que no creen demasiado en ella.
Gestión privada
La introducción de formas de gestión privadas en centros públicos es un proceso que viene de lejos. Cataluña tiene 32 hospitales en esas condiciones porque desde el principio mantuvo fuera del ICS los centros provenientes de municipios, diputaciones u órdenes religiosas. En el resto de España fue la ley de habilitación de nuevas formas de gestión, aprobada en 1997 con los votos de PP y PSOE, la que abrió las puertas al sector privado.
Al proceso privatizador no le han faltado contratiempos. Uno de los centros pioneros, el hospital de la comarca valenciana de la Ribera, fue construido y puesto en marcha en 1999 por un grupo de empresas encabezado por Adeslas, donde ya trabajaba Burgueño. Como a los gestores no les salían las cuentas, el contrato fue rescindido en 2002 y vuelto a conceder al mismo grupo, pero con mejores condiciones. La fórmula utilizada en ese centro es conocida como el modelo Alzira, que permite levantar instalaciones sin aumentar el déficit, pero compromete a la Administración a pagar un canon durante décadas.
En los debates sobre la conveniencia de privatizar suele salir a colación la eficiencia. Para defender la gestión privada se utiliza el argumento de que es más eficiente que la pública, entre otras cosas porque está liberada de una serie de trabas burocráticas. Los defensores de la gestión pública replican que esa reducción de los controles agrega opacidad a un sistema ya de por sí poco transparente, lo cual da más facilidades a los episodios de corrupción.
En cualquier caso, asociar el exceso de burocracia al sector público no deja de ser paradójico si se tiene en cuenta que la sanidad pública española destina a gastos administrativos el 1,5% del gasto total, mientras que el sector privado dedica el 1,6% pese a ser mucho menor. Estados Unidos, máximo exponente de la sanidad privada, dedica a la gestión administrativa el 7,4% del gasto sanitario total, y para obtener resultados no muy distintos que los de otros países, EE UU dedica a la sanidad ocho puntos más de PIB que España y seis más que Alemania y Francia.
En perspectiva
